◎生活習慣病はなぜ恐ろしいのか
日本では40歳以上になると特定健康診査が受けられるようになります。
これは国民の生活習慣病の予防のために、主にメタボリックシンドロームに着目した診査になっています。
なぜ国や自治体はこれだけコストをかけて、大規模な健康診査を毎年行っているのでしょうか。
それは生活習慣病がそれだけ恐ろしいからです。
生活習慣病とは、偏った食生活・運動不足・過度の飲酒・喫煙・ストレスなどの生活習慣が原因となって起こる病気のことです。

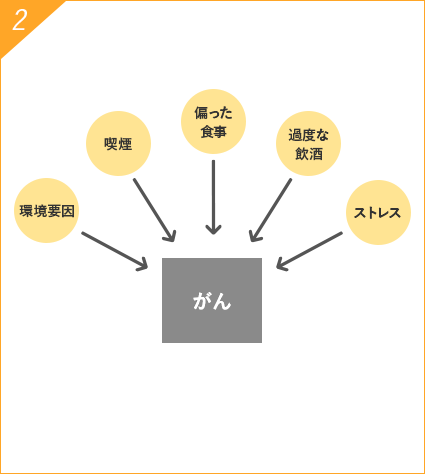
※日本成人病予防協会より抜粋
生活習慣病の3大疾患とは、がん(悪性新生物、上皮内新生物)、心疾患(急性心筋梗塞、狭心症、心不全など)、脳血管疾患(脳梗塞、脳内出血、くも膜下出血など)の3つです。
このうち心血管疾患、脳血管疾患は主に動脈硬化が原因となって発症しますが、その動脈硬化はこれまた生活習慣病である ①高血圧症、②脂質異常症、③糖尿病、④喫煙によって悪化します。
余談ですが私は開業医師になる前は、大学病院や市中病院で日夜狭心症や心筋梗塞のカテーテル治療に勤しんでおりました。
そして狭心症や心筋梗塞を発症する患者様に、①~④のリスクをひとつもお持ちでない方はほぼいらっしゃらなかったと記憶しています。
高血圧症、脂質異常症、糖尿病は基本的には無症状で経過していきます。
しかし体の中を静かに蝕んでいき、そして症状が出るときには命に係わる疾患となって発症します。
幸運にも命を落とさなくても、たとえば脳血管疾患であれば麻痺や失語や高次機能障害など、重大な合併症を残したりもします。
患者様としては、無症状から致命的となる瞬間まで一足飛びになった感覚を持つ場合もあるでしょう。
症状が段階的ではないために発症するまで危機感を持ちづらい、生活習慣病の怖さはここにもあります。
◎“ライフズ エッセンシャル エイト”について

こちらは2022年に米国心臓協会(AHA)が発表した心血管健康指標である、”Life’s Essential 8 (LE8)”になります。
この8つを健全に保つことで、脳血管疾患や心血管疾患を約8割減じることが可能だということが分かっています。
前述の動脈硬化を悪化させる高血圧症、脂質異常症、糖尿病、喫煙だけではなく、睡眠、食生活、身体活動、体重(目標BMI:18.5~22.9)が挙げられています。
動脈硬化疾患の予防だけでなく、認知症・身体能力の低下の予防、健康寿命の延伸にもつながり、若年~中年からの遵守が重要であると言われています。
またLE8は脳血管疾患の1次予防(まだ発症していない疾患を予防すること)だけでなく、2次予防(発症してしまった疾患を2度と起こさないようにすること)にもそのまま当てはまります。
当院では患者様のLE8を総合的に健全化することに力を注いでおります。
医師である私が施せる治療は薬剤治療が中心となりますが、それだけでは十分ではありません。
なぜなら生活習慣病は、文字通り生活習慣によって悪化し、逆に生活習慣によって改善しうるからです。
そこで当院では、栄養士さん、看護師さん、そして患者様自身に治療に参加していただいております。
可能であれば患者様のご家族にもご協力をお願いしています。
そうして患者様の人生が明るく元気なものになることが私たちの最大の目標であり、また喜びです。
◎高血圧症について
高血圧症の診断の流れはこのようになっています。
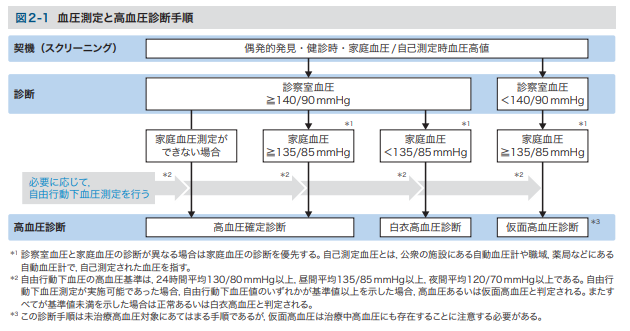
健診の血圧や診察室の血圧が≧140/90mmHg以上であった場合、家庭血圧で評価していくという流れです。
このように、高血圧症の診断は基本的には家庭血圧が決め手になっています。
家庭血圧が<135/85mmHgであれば白衣高血圧の診断となり、高血圧の治療は始まりません。しかし白衣高血圧は非高血圧と比較して将来定な脳心血管疾患リスクが高いため、注意深いフォローが必要になります。白衣高血圧から高血圧への高い移行率も指摘されています。
逆に診察室血圧が正常で、家庭高血圧が≧135/85mmHgであった場合、仮面高血圧の診断になります。未治療の仮面高血圧は未治療の高血圧と同等の脳心血管リスクがあるので、高血圧として考えられ治療が開始されます。

こちらが高血圧のリスク層別化を示した図です。
リスクとは脳心血管病の発症リスクのことです。
高血圧、と一言で言っても年齢、性別、合併症などでリスクの高さは変わってきます。
たとえば糖尿病があるだけで高リスク群となってしまいます。
全く予後影響因子のない血圧180/110mmHgの患者様と、糖尿病を持つ血圧135/85mmHgの患者様は、同じ高リスク群となります。
糖尿病の脳心血管疾患に対するインパクトの強さがよく分かりますね。
合併症がある方は、その分だけ血圧をよりしっかりと抑えなければならないということです。
◎脂質異常症について

こちらが脂質異常症の診断基準です。(動脈硬化性疾患予防ガイドライン2022年版 https://www.j-athero.org/jp/jas_gl2022/)
LDLコレステロール(悪玉コレステロール)が高いか、HDLコレステロール(善玉コレステロール)が低いか、トリグリセライド(中性脂肪)が高いか、Non-HDLコレステロールが高いか、で診断されます。
この中で特にLDLコレステロールは心筋梗塞発症リスクと正の関連の傾向が示されています。
男性ではその傾向が顕著で、LDLコレステロールが低ければ低いほど心筋梗塞発症リスクが減るとされています。
動脈硬化が原因のアテロー血栓性脳梗塞でも同様ですが、逆に脳内出血に対してはLDLコレステロールと負の関係を示しているので注意が必要です。



LDLコレステロールは患者様ごとに管理目標値が異なり、その目標値に準じた脂質の管理が動脈硬化性疾患の予防に有効であることが明らかになっています。
その目標値を決定する方法が上図となります。
久山町研究という、有名な脳卒中・心筋梗塞などに関する日本の疫学調査があります。
その研究結果に基づいて高LDLコレステロール血症の患者様のリスクスコアをつけ(図3-2)、低リスク・中リスク・高リスクに分類します。(図3-1)
それぞれのリスクに応じてLDLコレステロール値の管理目標値が決まります。(表3-2)。
トリグリセライド、HDLコレステロールの目標値はいずれのリスク層でも同一です。
ちなみに現在冠動脈疾患の二次予防のLDLコレステロール管理目標値は<70mg/dlとかなり厳しいですが、欧州では<55mg/dlとさらに低い値に設定されています。
今後日本でも目標値<55mg/dlに変化する可能性があるので、注視する必要があります。
◎糖尿病について
糖尿病になると慢性的に血糖値が高い状態が続き、高血圧と同じように血管内皮細胞を傷つけ、コレステロールの沈着を引き起こすことで動脈硬化が進行していきます。
また空腹時血糖値が正常域であっても食後の血糖値だけが上昇する「食後高血糖」であると、同様に心筋梗塞などの発症を高めてしまうといわれています。

こちらが糖尿病の診断基準です。
血糖値だけでなく、HbA1c(ヘモグロビンエーワンシーと発音します;直近の1〜2か月の平均的な血糖値を反映する指標です)も評価します。
必要に応じて75g経口ブドウ糖負荷試験(75gの砂糖が溶けた砂糖水を飲んだ後に、血糖値を測定する検査)を行います。

糖尿病は高血圧や脂質異常症よりも、多彩な合併症が存在します。
なかでも神経障害・網膜症・腎症は3大合併症と言われています。
糖尿病の罹病期間が長いほど合併症が起こる確率が上がり、一般的には神経障害⇒網膜症⇒腎症の順に発症します。
合併症の危険性を考え、糖尿病と診断された患者様には、まず眼科と歯科の受診をお願いしています。
◎睡眠時無呼吸症候群
睡眠時無呼吸症候群(Sleep Apnea Syndrome: SAS)は生活習慣病そのものには数えられていませんが、生活習慣病と密接に関係しています。
SASは睡眠中に何度も呼吸が止まった状態(無呼吸)を繰り返す病気です。
多くの場合いびきを伴います。
睡眠の質が低下するため、日中に強い眠気に襲われたり、放置すると生活習慣病を招いたり悪化させたりする恐れがあります。
また心不全、虚血性心疾患、不整脈、脳卒中といった致命的な疾患のリスクも高くなります。

その他には高尿酸血症、慢性腎臓病、逆流性食道炎、非アルコール性脂肪肝、認知症、うつ病、不妊症・流産、勃起障害といった合併症が挙げられます。
余談ですが、SASの治療を行う診療科は、地域によって異なると聞いたことがあります。
関東地区では呼吸器科と循環器科が診ることが多いようです。
呼吸障害の一環として呼吸器科、また合併症に生活習慣病と心血管疾患が多いので循環器科、といった流れです。
一方で西日本では精神科が不眠症の一環として診ることも多くあるようです。
都市部では睡眠時無呼吸症候群を専門に診る診療所も珍しくありません。
日本のSASの患者人口は、潜在的には900万人以上、重症者だけでも300万人以上と言われ、日本国民全体の健康に関わる問題と言えます。
どうぞお気軽に
お電話ください。
〒255-0003
住所:神奈川県中郡大磯町大磯1562
電話番号:0463ー61ー0829
休診日:日曜・祝日
※火曜・土曜は午前のみの診療です。
